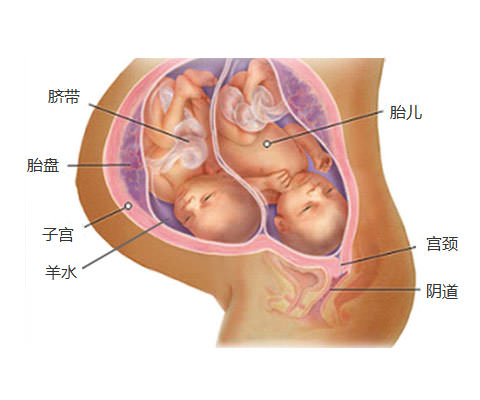
双胎妊娠的发生与种族、年龄、孕产次、遗传因素、营养、季节、妇女血清促性腺激素的水平有关。另外,促排卵药物及辅助生育技术的应用也提高了多胎妊娠的发生率。
1.种族与地域 不同人种和种族之间的多胎妊娠的发生率差异很大。尼日利亚的双胎妊娠发生率最高,1969年报道Ibaban地区双胎发生率高达50‰左右,美国为12‰,英格兰和威尔士为11‰,而日本最低,为6.5‰。
2.遗传因素 流行病学资料表明,有双胎家族史的人群发生双胎的频率较一般高4~7倍,单卵双胎并无家族性倾向,而双卵双胎与遗传有关。双卵双胎通过母亲的女性遗传而继承,父亲的作用小些或无作用。有人对分娩2次或者2次以上双胎的妇女进行家族性研究,发现这些妇女中本身是双胎之一者占4.5‰,姐妹中有5.5‰曾分娩双胎,其兄弟的子女4.5‰属双胎。
3.孕妇年龄 双卵双胎发生率随孕妇年龄增加而增加,双卵双胎在15~19岁妇女中发生率为2.5‰,而30~40岁妇女中则上升至11.5‰。年龄对单卵双胎的发生率影响不明显。文献报道,20岁以下妇女单卵双胎发生率为3‰,至40岁以上仅上升至4.5‰。
4.孕妇的孕、产次 不少学者认为分娩3次以上的妇女是多胎妊娠的高发人群,第4产及以上者,双胎发生率明显增加。近年来由于西方发达国家妇女也实行计划生育,高胎次妇女已经显著减少,双胎发生率略有降低。
5.营养 动物实验证明,增加营养可以提高双胎发生率。法国在第二次世界大战前双胎发生率为7.1‰,而战时为3.7‰。
6.环境因素 研究表明,连续的阳光照射可以增强丘脑对于垂体的刺激,使妇女体内促性腺激素的水平升高,多胎妊娠发生率增加。芬兰北部某些地区,多胎妊娠7月份发生率最高。
7.血清促性腺激素水平 双胎的发生与孕妇血清促性腺激素的水平高低有很大关系。在双卵双胎发生率最高的尼日利亚妇女中,已经测得其促性腺激素水平较高,而在双胎发生率最低的日本妇女中,其促性腺激素水平较低。
8.促排卵药物 患不孕症的妇女应用促排卵药物可以引起多个始基卵泡同时发育、成熟,容易导致多胎妊娠。根据B超早期妊娠的检测,应用人绝经后促性腺激素(HMG)者发生双胎的机会将增加20%~40%,应用氯底酚胺CC将增加5%~10%。
9.试管内受精 自从试管内受精研究以来,由于每次输入宫腔内3个以上受精卵,多胎妊娠的发生率也明显升高。
常见症状:腹部明显增大、早孕反应较重
1.病史 有多胎妊娠家族史,孕前用过促排卵药及接受试管婴儿多胚胎植入治疗。
2.临床表现 早孕反应重,子宫增大与妊娠月份不符,体重增加过多,胎动频繁。孕晚期由于子宫过度膨胀使腹部坠胀感增加。同时膈肌升高压迫心肺造成呼吸困难。由于静脉回流受阻,下肢及会阴可发生高度水肿甚伴静脉曲张。
3.腹部检查 中期妊娠后,子宫增大超过相应妊娠月份,腹部可于多处触及小肢体或两个以上胎极。孕3个月后和孕5个月后分别用多普勒和胎心听诊器可听到两个胎心。
自在产科广泛应用B超检测技术以后,在早、中期妊娠即可发现双胎妊娠。凡有双胎家族史应用HMG或氯米芬促排卵而妊娠者应注意双胎的可能。在物理检查时,发现实际子宫大小大于子宫妊娠月份应有大小者,或宫底高度大于妊娠月份应有高度时均应疑有双胎妊娠可能。腹部检查时,如扪及过多的小肢体,或扪及三个胎极应疑有双胎可能,如能同时听到两个速率不同的胎心,相差10/min(10bpm)以上时亦可能作出双胎的诊断。
检查项目:B超、测量血压、血尿常规检查 生化检测:由于双胎胎盘比单胎大,在生化检测中,血绒毛膜促性腺激素(HCG)、人类胎盘催乳素(HPL)、甲胎蛋白(AFP)、雌激素、碱性磷酸酶的平均水平及尿雌三醇和雌二醇确实高于单胎,但这些方法并无诊断价值,唯有AFP明显升高将提高人们对畸形的警惕性。
1.B超检查 是诊断双胎的重要工具,它还有鉴别胎儿生长发育,观察胎儿有无畸形及有无羊水过多或羊水过少的功能。
(1)早期妊娠时双胎的诊断:用腹部B超检查法妊娠最早出现在6周,一般妊娠可在7~8周发现 宫内有两个胚囊。但阴道超声能较腹部B超更早地发现双胎。至妊娠9~13周,两个胎囊胎儿及其胎动均已清晰可辨。妊娠16周以后可测量其双顶径观察胎儿的生长。如遇双角子宫,由于一角内受孕后,对侧角的蜕膜受卵巢及胎盘的影响而蜕膜充分发育,腺体的分泌充满于腔内可造成囊状的假象而误诊为双胎(DAlton and Mercer,1990)。
早期妊娠时B超诊断双胎数较中、晚期妊娠时实际分娩的双胎数为高,因为在早孕时,双胎中之一胎可因各种原因死亡,一胎在宫内消失或死亡的发生率自20%(Jones等,1990)至50% (DAlton Mercer,1990)。这种现象称为消失的双胎(vanishing twin)。报到所有自然妊娠的孕妇中早期妊娠时多胎率为12%,但其中仅14%能存活至足月。单绒毛膜双胎发生流产的危险性明显高于双绒毛膜双胎。
(2)中晚期双胎妊娠的诊断和监护:至中晚期妊娠,可用B超诊断双胎的正确率达100%,除可出现两个胎头或躯干及可见各自的胎心及不同的搏动频率以外,应注意双胎胎盘的位置,一方面要区别为单卵或双卵双胎,另一方面须留意是否有胎盘低置或前置胎盘可能。
晚期妊娠时,双胎的两个胎儿的生长速度慢于单胎,且两个胎儿有时可不等大,如伴发双胎输血综合征时两个胎儿的差异更为明显。因此应对两个胎儿做参考数如双顶径、股骨长度、腹径等的测量,以判断发育情况。另外,应当注意羊水的监测。Joern等(2000)用多普勒超声监测晚期双胎妊娠胎儿的脐血流速度以判断胎儿的预后,凡脐血流速度异常者,小于胎龄儿、早产、剖宫产及围生儿死亡率均显著高于正常者,故此亦可作为监护方法之一。
(3)双胎畸形的诊断:双胎的胎儿畸形明显高于单胎。常见的畸形有脑积水、无脑儿、脑脊膜膨出、脐膨出及内脏外翻、双联畸形及无心畸形等,均可经B超而诊断。
2.X线诊断 X线检查一度是诊断双胎的重要方法,但与B超相比,其诊断必须用于骨骼形成以后,而且母亲过度肥胖、羊水过多及胎儿的运动均影响诊断的正确性,且放射有一定的伤害性,不如B超可以通过多个切面观察胎儿的各部分结构,测量其径线,并可反复使用。因此现在已经几乎被B超所取代。
近20年来,由于对双胎的认识上的深化,因此处理上有很多改进。围生儿死亡率进一步下降。对双胎的处理应重视以下几个重要关键:①应尽早确诊双胎妊娠,了解是哪一种双胎,为之创造最好的宫内环境;②对母亲及胎儿做好监护工作,及时发现并处理妊娠并发症;③重视胎儿生长发育;④尽量避免或推迟早产的发生;⑤根据孕妇的情况、胎儿的大小及胎位,选择最合适的分娩方式。
具体处理如下:
1.妊娠期处理
(1)营养:已如前所述,足够的营养是促进胎儿生长的要点。应保证足够的热量、蛋白质、矿物质、维生素和脂肪酸以适应两个胎儿生长发育的需要。热量除原定的每天10460J(2500cal),铁每天从30mg加至60~100mg,叶酸自每天400μg增至1mg,以防止贫血,钠盐的限制不一定有利于孕妇。
根据美国国家研究委员会食物及营养协会1989年的介绍,关于单胎、双胎、三胎及四胎的每天营养的估计数字介绍如下表4:
(2)预防妊高征的发生:双胎可使妊娠高血压综合征的发生率增加,特别是初产妇,如Hardardottir等报告多胎妊娠更易发生上腹疼痛、溶血及血小板减少,发生时间早、程度重,因此预防十分重要。对双胎妊娠早期妊娠时应测定基础血压及平均动脉压,以便在中、晚期妊娠对照。孕24周以后可以每天口服复方乙酰水杨酸(复方阿司匹林)50mg或熟大黄以预防其发生。
(3)产前密切监视胎儿的生长:妊娠应用B超系统地监测两个胎儿的双顶径及腹周径的增加速度,同时注意两个胎儿的生长的不一致性。如两个胎儿的腹周径相差20mm或以上,则体重将相差20%或以上,如为同一性别,应考虑,TTTs的可能性,凡体重相差越大,围生儿死亡率将成比例增加。另外尚有用多普勒测定双胎脐静脉及脐动脉血液流速的不同,以区别双胎生长的不一致性。双胎的羊水量也是应予以注意的。
关于产前胎儿电子监护,Gallagher等(1992)观察到双胎的两个胎儿的醒睡周期常是同步的,而胎动和胎心率是不一致的,如估计胎儿宫内情况,NST及生物物理评分均可用于双胎,但因有两个胎儿,难以精确的测定,不过有一定的参考价值。
(4)预防早产:双胎早产的预测比单胎更有意义。在单胎中预测早产的方法以经阴道或经会阴B超测宫颈及测纤维结合蛋白均可用于预测双胎。
具体处理:
①卧床休息:卧床休息是预防早产的一个重要方法。但对它的认识有一个渐变过程。以瑞典的Pcterson等(1979)报告1973~1977年围生儿死亡率在该院产前自孕28~36周休息组与不休息组比较,各为6‰及105‰,其结论是,休息组平均孕期为255天,早产及小于1500g的早产婴发生率明显降低,如妊娠已达38周(根据瑞典统计,该时期围产儿死亡率最低)引产,剖宫产率为15%。近年来,由于经济及医疗条件的改善,家庭护士可按时做产前检查。不少医师认为除有高血压、先兆早产等特殊情况外,可在家中休息。也有医师提出的折中方案是:孕24周开始少活动,孕30~35周住院以预防早产,36周后回家休息待产。
②预防早产药物的应用:
A.β型拟肾上腺能药物的应用,不少学者如OConner等(1979),Cetrido等(1980)用双盲法作β型肾上腺能药物预防早产的研究,发现无论是利托君(羟苄羟麻黄碱)或其他药物均不能显示其延长孕期及增加胎儿体重的结果。Ashworth(1990)用沙丁胺醇(Salbutamol)的结果亦相同,因对此类药物研究不多,故尚无定论。
B.孕激素:Johnson等(1975)报道已用己酸羟孕酮(hydroxyprogesterone- caproate)于孕16~20周开始每周肌注250mg可能对预防早产有效。
C.地塞米松:皮质类激素有促进胎儿肺成熟的功能,目前使用较多的是地塞米松,为预防早产所致的新生儿呼吸窘迫综合征(RDS)。双胎妊娠已达孕26周以后可用地塞米松10mg每天连续静脉注射3天,直至孕34周为止,可有效的减少早产儿中RDS的发生率。
③宫颈环扎术:如有前次早产史,B超证实宫颈内口关闭不全,可做宫颈环扎术以预防早产。但为预防早产而作此手术,Der等(1982)及Grant等(1991)都认为无助于改善围生儿死亡率,有的学者还认为它可诱发早产、胎膜早破、绒毛膜羊膜炎,其弊可能大于利,故不宜常规用之。
(5)特殊问题的处理:
①双胎中一个胎儿已死亡:双胎中一个胎儿死亡是双胎中的一个特殊现象。双胎中一个胎儿已死亡可发生在妊娠早期,该种情况常在原来认为是单胎妊娠者在分娩后发生有纸样儿,或在胎盘上发生有小的压痕而察觉原来有另一个胎儿的存在,方诊断为双胎。在中期妊娠亦可发生一胎死亡,若在单卵双胎,特别是在单羊膜囊双胎,则可见脐带打结、缠绕而死亡,但甚为少见,所以常常是原因不明的。从理论上来说,胎儿死亡一段时间后血管内的血栓形成而发生所谓的双胎血管栓塞综合征(twin embolization syndrome)引起母体或另一个存活胎儿发生血栓形成或DIC的危险。但一个胎儿死亡后胎盘血管闭塞及胎盘表面大量纤维素的沉积,阻止凝血激酶向活胎和母体的释放,所以这种危险很小(Benirrschki等,1986及Wenter等,1988)。因此处理上完全不同于单胎妊娠胎儿死亡。但是发生DIC的可能仍然存在,应该定时做凝血功能的监测。在理论上单绒毛膜双胎中出现一胎死亡对另一活胎的危险较大,但因缺少活胎的血液凝血功能变化的资料至今尚难确定其对另一活胎的影响。一胎死亡后对另一胎作保守治疗是比较恰当的。
1、加强营养。两个胎儿生长所需营养量较大,如孕妇营养摄入不足,会影响胎儿生长发育和母体健康。因此孕妇应增加营养的量与质,还要注意基本营养素搭配合理。若孕妇浮肿较重时,应适当增加蛋白质摄入量,必要时可静脉输入白蛋白制剂,并给限盐饮食。
2、预防贫血。双胎妊娠合并贫血发病率约为40%,应常规补充铁剂及叶酸。严重者在医生指导下治疗。
3、预防流产与早产。双胎妊娠由子宫腔相对狭窄胎盘血液循环障碍,其流产发生率较单胎妊娠高2—3倍,因此应加强孕期保护与监护。若一胎发生死胎,另一胎仍可继续生长发育,死亡的胎儿将被吸收或挤压成纸样儿随正常胎儿娩出,不必担心害怕,更不要引产终止妊娠。因双胎妊娠子宫过度膨胀,易发生早产,故应于中期妊娠后注意休息,避免房事,并提前4周做好分娩前的准备工作。
双胎妊娠时饮食应注意以下一些问题:
一、 孕期要加强对饮食的调节,防止妊娠贫血的发生。双胎的孕妇需要更多的热量、蛋白质、矿物质、维生素等营养素,以保证两个胎儿的生长发育。双胎妊娠妇女的血容量比单胎妊娠明显增大,铁的需求量也增大,往往在早期即出现贫血。为防止贫血,除加强营养、食用新鲜的瘦肉、蛋、奶、鱼、动物肝脏及蔬菜水果外,还应每日适当补充铁剂、叶酸等。可每日口服硫酸亚铁1-2片(300-600毫克)。
二、 双胎妊娠孕妇的子宫比单胎明显增大,且增速较快,特别是在24周以后,尤为迅速。这不仅增加了孕妇身体负担,同时由于对心、肺及下腔静脉的压迫,还会产生心慌、呼吸困难、下肢浮肿及静脉曲张等压迫症状,在孕晚期更为明显。因此,在孕晚期,要特别注意避免劳累,多卧床休息,这对减轻压迫症状,增加子宫的血流量,预防早产都有好处。另外由于双胎导致子宫过度膨大,往往难以维持到足月而提前分娩。所以,双胎孕妇需要提前住院待产,以保证产妇的顺利分娩。
三、 早产的诱发因素主要是休息不当和房事不节制。因此,双胎妊娠的孕妇更要特别注意,妊娠28-30周后应多卧床休息,宜采取左侧卧位,不宜取坐位,半坐位及平卧位。左侧卧位可以增加子宫血流量,减少胎儿对宫颈的压迫和扩张。
电话全程免费,可以放心接听!
预约咨询


微信扫一扫
400-080-8850